VPH: Una amenaza silente. ¿Qué sabemos sobre el Virus de Papiloma Humano?
El Virus de Papiloma Humano (VPH) es el causante de una de las enfermedades de transmisión sexual (ETS) más comunes en la actualidad, y constituye además el principal factor de riesgo para el desarrollo de cáncer uterino en las mujeres; es por lo tanto, un agente etiológico de gran relevancia en el mundo, en relación a la prevalencia de importantes enfermedades.
Sin embargo, a pesar de que existen más de 100 genotipos diferentes de este virus, solo unos cuantos constituyen un verdadero riesgo, siendo capaces de provocar enfermedad clínica.
Para entender un poco mejor acerca del desarrollo de dichas patologías, es importante conocer un poco más acerca del virus en sí; ya que como hace hincapié el título del artículo, éste constituye una silente amenaza en la actualidad, debido a su elevada prevalencia, y en contraste a ella, la poca información que maneja sobre el tema la población en general.
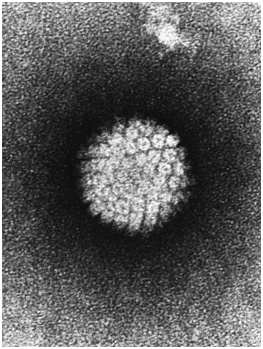
¿De qué clase de Virus estamos hablando?
Se trata de pequeños virus de ADN, pertenecientes a la familia Papovaviridae, llamados Papilomavirus (PV), los cuales son capaces de infectar una gran variedad de vertebrados, incluyendo al ser humano.
Son de un tamaño aproximado de 5nm de diámetro, y carecen de membrana.
A pesar de que se encuentran ampliamente distribuidos muestran un alto grado de tropismo celular: ¿esto qué quiere decir?, pues que únicamente infectan tipos celulares específicos, en este caso, epitelios secos (como la piel), y mucosas (ya sean orales y/o genitales), dando lugar al desarrollo de lesiones benignas (llamados verrugas o papilomas), y en determinadas condiciones y en asociación a ciertos factores de riesgo, pueden llegar a producir carcinomas.
Desde que en 1976 Harald Hausen, describiera por primera vez a esta familia de virus, se han llevado a cabo numerosos estudios clínicos, moleculares y epidemiológicos, los cuales hasta la actualidad, siguen señalando al VPH como el principal agente etiológico del cáncer cervical.
Se han identificado más de cien tipos de VPH, de los cuales más de veinte tipos están asociados a infección en humanos, y estos han sido subdivididos a su vez en 3 grupos, en función al nivel de riesgo que estos representan.

Fuente de la Imagen: Wikipedia. Virus del papiloma humano (VPH

Existen alrededor de 200 genotipos del virus de papiloma humano, de los cuales 30 tipos son responsables de infecciones ano-genitales.
Según el potencial de malignidad, cada subtipo del VPH se clasifica en alguno de los siguientes 3 grupos:
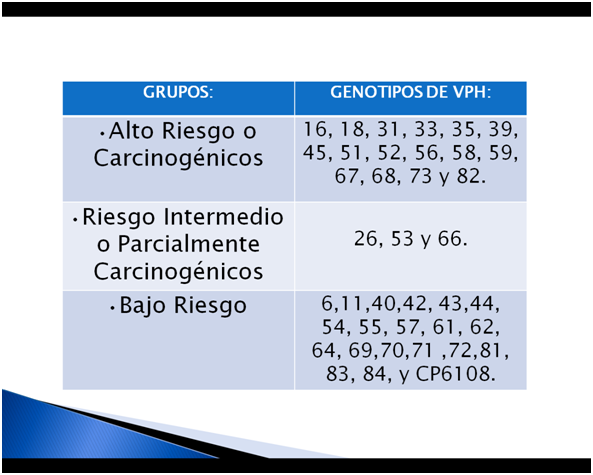
Los tipos 16 y 18 son los más frecuentemente relacionados a cáncer cervical, vulvar, de pene y anal.
Mientras que los tipos 6 y 11 están más asociados al desarrollo de lesiones benignas como verrugas y condilomas acuminados.

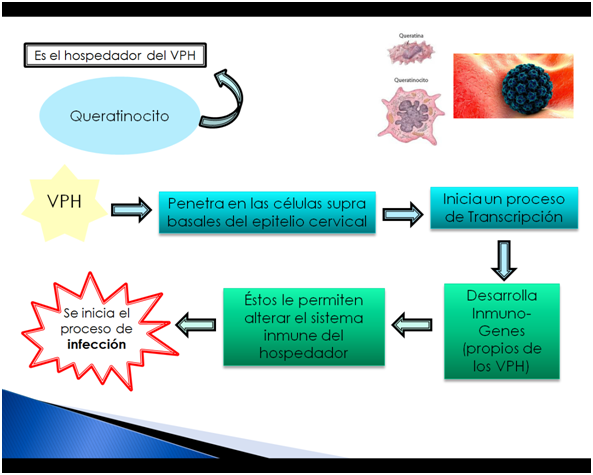
Sin embargo, factores propios del virus entran en acción, para hacer frente ante los mecanismos de defensa del organismo, y ciertos factores virulentes le permiten doblegar los esfuerzos del sistema inmune por defendernos, y logran de esta forma desarrollar la infección.
El proceso fisiopatológico de la actuación del virus se encuentra resumido en la siguiente imagen:
¿Cómo se Transmite la Infección?
La vía de transmisión de los VPH epiteliales es de persona-persona a través de contacto directo con áreas de piel infectadas.
Los VPH genitales se transmiten básicamente por vía sexual (vaginal, anal u oral); y se han sugerido además otras formas de contagio como el uso de instrumental y a través de fómites, sin embargo, éstas no parecen ser significativas.
Más recientemente se ha demostrado la transmisión por vía placentaria (aunque con muy poca frecuencia) en hijos nacidos por parto natural de pacientes portadoras del virus, produciendo papilomas laríngeos.
Ahora bien, es cierto que existen ciertos factores predisponentes que facilitan el desarrollo de infección y enfermedad por estos virus. Estos factores de riesgo se encuentran resumidos en la siguiente imagen:

Vemos como los factores de riesgo están principalmente relacionados con la promiscuidad y el inicio temprano o precoz de actividad sexual; sin embargo, es importante destacar que cualquier persona que haya tenido contacto sexual con otro individuo, corre el riesgo de infectarse con este virus (independientemente de su edad o número de parejas previas); su alta prevalencia guarda relación con el hecho de que tanto hombres como mujeres pueden contraer el virus y transmitirlo, sin saberlo.
También se consideran las condiciones sociales bajas como un factor de riesgo, debido a que se ha demostrado que se trata de una enfermedad altamente ligada a los países sub-desarrollados, siendo especialmente frecuente entre la población más pobre.
Así mismo, la educación sexual juega un papel fundamental en relación al desarrollo de este tipo de patologías; ya que las ETS son cada vez más frecuentes entre adolescentes debido al inicio precoz de actividad sexual sin orientación alguna. Es nuestro deber como adultos, hacer eco de la información necesaria para que la actividad sexual en jóvenes sea segura, y de esta forma disminuya el riesgo de estas enfermedades.

Como ya se ha mencionado anteriormente, es una infección que puede afectar tanto a hombres como a mujeres, y en un gran porcentaje de los casos cursa de manera asintomática; sin embargo, estas personas pasan a ser parte de la población “portadora” del virus, y pueden transmitirlo a otras personas, aún sin saberlo.
En las personas infectadas, podrían presentarse distintos cursos a seguir: el virus podría ser eliminado por el sistema inmunitario de la persona, sin presentar daño alguno y en un rápido período, por lo que la persona no transmitiría la infección a otros por mucho tiempo; el sistema inmune logra controlar pero NO eliminar el virus del organismo, por lo que probablemente la persona NO desarrolle enfermedad clínica, sino que sería portadora asintomática del virus, sin embargo esto no le impedirá transmitirlo a través del contacto, a personas sanas; en el resto de los casos, las defensas del organismo no logran ser suficientes para evitar la propagación y el daño generado por el virus, por lo que se da el desarrollo de lesiones típicas, cuya localización y características dependerán del genotipo vírico implicado en cada caso.
Esto se explica por el hecho de que ha sido demostrado que ciertos tipos de virus están relacionados a lesiones específicas, vemos así como en Venezuela, los serotipos 16, 18, 33, y 45 producen el 80% de los casos de cáncer de cuello uterino, y entre un 40-70% de las lesiones cervicales moderado y alto grado; mientras que los virus 6 y 11 son los más relacionados con la aparición de verrugas (que son a su vez, las lesiones más comunes en el sexo masculino).
¿Cuándo sospechar de que se padece una infección por VPH?
Es importante saber reconocer los síntomas y signos que nos pueden alertar de una posible infección por VPH; como en toda ETS, es imprescindible el antecedente sexual, y este se puede ver acompañado además por:
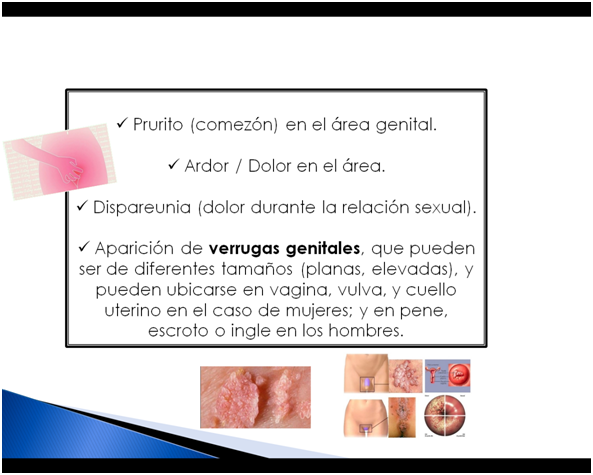
Si la persona NO acude al médico y NO recibe tratamiento alguno, el curso de las lesiones puede ser variado: pueden desaparecer, permanecer inalterables, o por el contrario crecer y/o multiplicarse. Un dato importante a conocer y tomar en cuenta, es que las verrugas genitales NO se convierten en cáncer.
¿Cuál es el riesgo de desarrollar Cáncer Uterino posterior a la infección por VPH?
La evolución de una lesión de moderado-alto riesgo de cuello uterino hasta un cáncer cervical se basa en el desarrollo progresivo de las lesiones, el cual consta de varias etapas.
Primero se producen cambios histológicos a nivel de las células que conforman el cérvix, estas anormalidades se conocen como: Neoplasia Intraepitelial Cervical (NIC), y dependiendo del grado de afectación esta puede ser tipo I o II; el considerado ‘NIC III’ se trata ya de un cáncer in situ, el cual puede progresar finalmente a un cáncer invasor.
Los estudios epidemiológicos realizados en función de esta patología nos muestran que aproximadamente el 85% de las alteraciones histológicas severas (NIC II en adelante), presentan el ADN del virus, mientras que el 100% de los cánceres invasores presentan el virus.

Es por esta razón que el diagnóstico a tiempo de estas alteraciones histológicas es fundamental para prevenir su progreso a cánceres in situ y/o invasivos. Para este propósito existe la Prueba de Papanicolau (citología), que nos permite evaluar los cambios celulares producidos por el VPH, y puede detectarlos de forma temprana, con la finalidad de trata el cuello uterino antes de las células se vuelvan cancerosas.

Como se acaba de mencionar, la Citología o Prueba de Papanicolaou, nos permite identificar los cambios epiteliales producidos a nivel del cuello uterino de la paciente, y es demás una prueba que toda mujer debe realizarse periódicamente (estando indicada cada tres años en todas las mujeres sexualmente activas, y cada año si la prueba anterior arrojó algún resultado anormal).
Sin embargo, esta prueba no es específica para el virus como tal, ya que para éste existen pruebas más específicas y que están indicadas para hacer un aislamiento e identificación del virus.
Durante una primera fase de infección latente, en la cual el paciente no presenta ningún tipo de manifestación clínica, pero dentro de su organismo se está llevando a cabo un proceso de replicación vírica; se puede realizar la identificación del virus a través de la prueba de Reacción en Cadena de la Polimerasa (PCR), la cual es una técnica de biología molecular.
Subsecuentemente, existe una fase de infección subclínica, ya que el virus en este entonces ha causado pequeños cambios microscópicos en las células del cérvix (cambios coilocíticos o displasias) los cuales pueden ser diagnosticados a través de: citologías de rutina, biopsias del tejido; o también se pueden observas cambios macroscópicos a través del examen ginecológico, con el uso de una solución con yodo o ácido acético (en donde cambios de coloración son altamente sugerentes de presencia de una lesión pre-maligna).
Finalmente, aquellos pacientes con infección clínica, como verrugas, su diagnóstico se lleva a cabo a través del examen físico durante la consulta médica. Y aquellos pacientes con presencia de tumores malignos, las pruebas anteriores resultan útiles para llevar a cabo un diagnóstico: siendo la BIOPSIA de tejido afectado el método de lección y de diagnóstico definitivo de cáncer.
¿Se puede Prevenir la Infección por VPH?
La manera más segura de prevenir una infección por VPH es a través de una actividad sexual responsable, limitando el número de parejas y utilizando preservativo en cada uno de los casos.
En la actualidad existen tres vacunas para la prevención primaria frente al VPH, la cual está indicada principalmente en niñas entre los 11-12 años de edad (ya que se busca cumplir con las dosis antes del inicio de actividad sexual); y el principal objetivo de esta vacuna es disminuir la incidencia de esta infección para prevenir el desarrollo de cáncer uterino.
Estas vacunas son:
Vacuna Bivalente: protege contra los serotipos 16 y 18.
Vacuna Tetravalente: protege contra los serotipos 16, 18 y además 6 y 11 (los virus responsables de la aparición de verrugas, por lo que es la vacuna colocada en hombres).
Vacuna Nanovalente: protege contra los serotipos 6, 11, 16, 18, 31, 33, 45, 52 y 58.

Aunque actualmente no existe un tratamiento definitivo o específico para el VPH, se busca darle mejor calidad de vida a los pacientes infectados por este virus, siempre teniendo en cuenta la extensión y características morfológicas de la lesión, con la finalidad de darles un tratamiento oportuno.
Es muy importante, como en toda patología, hacer una individualización de cada paciente, ya que el tratamiento de cada caso dependerá de la forma de presentación clínica, así como de la localización y demás características de la lesión; lo anterior sumado a factores propios del paciente, como sexo, edad, comorbilidades y adherencia al tratamiento.
Se cuenta con una gran variedad de posibilidades terapéuticas que incluyen:
Terapias químicas: actúan a través de citotoxicidad.
Medicamentos tópicos: Ácido tridoracetico y el anti-metabolito 5-fluoracilo.
Agentes antimicóticos: Podofilina-podofilotoxina.
Métodos que permiten la destrucción del tejido dañado, los cuales incluyen: Crioterapia, Electrocoagulación diatérmica, Vaporización con Láser de CO2, Termocoagulación.
Uso de ciertos antivirales e inmunorreguladores.
CONCLUSIONES:
El Virus de Papiloma Humano es el agente etiológico de una las enfermedades de transmisión sexual más frecuentes en el mundo, cuya alta prevalencia está fuertemente ligada a una actividad sexual irresponsable o promiscua, y que puede afectar tanto a hombres como a mujeres; constituyendo en estas últimas además, un factor de riesgo muy elevado para el posterior desarrollo de cáncer de cuello uterino.
Es por estas razones que la educación sexual precoz es clave fundamental en la prevención de estas patologías; mientras que las vacunas que en la actualidad existen, representan otra importante medida de prevención.
Se debe buscar en la medida de lo posible, promover la actividad sexual responsable y segura, así como la información relacionada al tema, que permita a la población estar actualizada en función a la gravedad de esta patología.
Referencias Bibliográficas:
[1] Virus Del Papiloma Humano: Revisión De La Literatura. Vasquez-Bonilla
[2] Virus del papiloma humano: Aspectos virológicos e inmunitarios A. Alba Menéndez.
[3] Virus del Papiloma Humano Genital: LA REALIDAD. Departamento de Salud y Servicios Humanos de E.E.U.U.
[4] Virus del papiloma humano (VPH). Oficina de Salud de la Mujer de la FDA.
[5] Rodríguez González D, Pérez Piñero J, Sarduy Nápoles M. Infección por el virus del papiloma humano en mujeres de edad mediana y factores asocia¬dos. Rev Cuba Obstet Ginecol. junio de 2014.
[6] Concha P X, Urrutia S T, Riquelme H G. Creencias y virus papiloma huma¬no. Rev Chil Obstet Ginecol. 2012.
[7] Muñoz N, Bosch FX, de Sanjosé S, et al. Epidemiologic classification of human papillomavirus types associated with cervical cancer. N Engl J Med. 2003.
Muchas gracias a todos por leerme, en especial a la comunidad científica #Stem-espanol ♥ Gracias por todo el apoyo recibido en mis publicaciones anteriores; en esta oportunidad quise realizar este artículo en función de la alta prevalencia que tiene esta patología en los países de América Latina, con la intención de siempre brindar buen contenido e información relevante que nos permita seguir nutriendo nuestros conocimientos.
Espero les haya gustado, son bienvenidos a dejar sus dudas/preguntas/sugerencias en los comentarios, gracias de antemano.
Y como siempre, extiendo la invitación a formar parte de la comunidad científica de habla hispana #Stem-espanol en donde encontrarán contenido de alta calidad sobre temas de ciencia, salud, física, matemática, química y tecnología; escritos por usuarios de Steemit con ganas de compartir con el mundo sus conocimientos y opiniones en infinidades de temas que, si te gusta la ciencia, encontrarás de tu agrado. ♥



¡Felicitaciones!
Estás participando para optar a la mención especial que se efectuará el domingo 6 de octubre del 2019 a las 8:00 pm (hora de Venezuela), gracias a la cual el autor del artículo seleccionado recibirá la cantidad de 1 STEEM transferida a su cuenta.
¡También has recibido 1 ENTROKEN! El token del PROYECTO ENTROPÍA impulsado por la plataforma Steem-Engine.
Te participamos que puedes invertir en el PROYECTO ENTROPÍA mediante tu delegación de Steem Power y así comenzar a recibir ganancias de forma semanal transferidas automáticamente a tu monedero todos los lunes. Entra aquí para más información sobre cómo invertir en ENTROPÍA.
Contáctanos en Discord.
Apoya al trail de @Entropia y así podrás ganar recompensas de curación de forma automática. Entra aquí para más información sobre nuestro trail.
Puedes consultar el reporte diario de curación visitando @entropia.
Atentamente
El equipo de curación del PROYECTO ENTROPÍA
Muchas gracias por su apoyo ♥!! Saludos.
Gracias por el apoyo, saludos! :D
This post has been voted on by the SteemSTEM curation team and voting trail. It is elligible for support from @curie and @minnowbooster.
If you appreciate the work we are doing, then consider supporting our witness @stem.witness. Additional witness support to the curie witness would be appreciated as well.
For additional information please join us on the SteemSTEM discord and to get to know the rest of the community!
Please consider using the steemstem.io app and/or including @steemstem in the list of beneficiaries of this post. This could yield a stronger support from SteemSTEM.
Excelente información
Muy bien descrita esta patología felicidades por el contenido esta excelente!
Congratulations @iradyjr! You have completed the following achievement on the Steem blockchain and have been rewarded with new badge(s) :
You can view your badges on your Steem Board and compare to others on the Steem Ranking
If you no longer want to receive notifications, reply to this comment with the word
STOPDo not miss the last post from @steemitboard:
Vote for @Steemitboard as a witness to get one more award and increased upvotes!