 link
link
¡Hola queridos y apreciados amigos de steemit! Hoy quiero continuar con un tema diferente sobre los tumores en los testículos, porque todo es importante y hay que tener mucho cuidado con esto!

Al realizar un diagnóstico de TU en testículo siempre ese debe pensar en CANCER TESTICULAR, ya que los TU benignos son raros.
NUNCA se debe realizar una biopsia en un TU de testículo ya que se corre el riesgo de diseminar las células malignas y pueden hacer metástasis. El procedimiento correcto corresponde a una orquidectomía y posterior estudio anatomopatológico.
 link
link
Epidemiología: 2-3 nuevos casos por cada 100.000 hombres cada año. No hay discriminación en la raza. En países desarrollados el índice es mayor. Las incidencias pico ocurren durante la adolescencia tardía y madurez temprana entre los 20-40 años y en la madurez tardía un segundo pico a >65años. Sin embargo, no posee una edad en específica, ya que puede afectar a lactantes, niños o adultos por igual, incluso en edad fetal.
Más frecuente del lado derecho, en este caso el testículo izquierdo tiene un 0-2% de desarrollar cáncer también. Más frecuente del lado derecho porque la criptorquidia también es más frecuente del lado derecho, lo cual causa que el testículo esté sometido a altas temperaturas por tiempo prolongado desarrollando cáncer. Por eso toda criptorquidia se debe operar máximo al año. Estos testículos al hacer criptorquidia presentan mucha displasia. Hay que diferenciar la criptorquidia de ectopia testicular; en la criptorquidia el testículo se detiene en alguna parte de su línea de descenso, en la ectopia se detiene a un nivel diferente del descenso. Mientras más alta sea la criptorquidia (abdominal en vez de inguinal) mayor es la frecuencia de cáncer.

El 95% corresponde a TU de células germinales (seminomatosos y no seminomatosos). Mientras que el resto son neoplasias no germinales (tumores de celulas de Leydig, Sertoli y gonadoblastoma).
Cerca de un 50% de estos Tumores ocurren en varones con una historia de criptorquidia uni o bilateral
1-2 % bilaterales de forma sincronica o asincrónica. Cuando encontramos un cáncer de testículo sincrónico, bilateral, debemos pensar en un linfoma, más específicamente un Linfoma no Hodgkin (tumor bilateral más común), y el tto sería totalmente diferente.
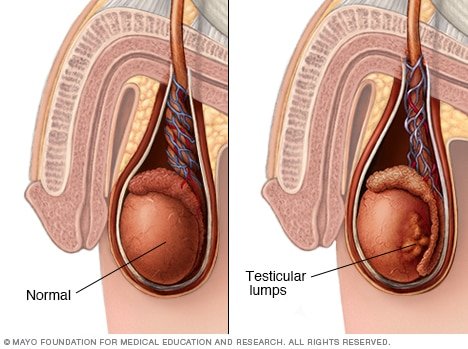
Regularmente los tumores de testículo son unilaterales, vamos a ver un testículo de consistencia gomosa, no dolorosa, del tamaño de un huevo de avestruz, que al presionar no hay dolor (clínica del tu seminomatoso, es el más frecuente).
Factores de riesgo de Cáncer de Testículo; Criptorquidia: principal causa asociada a la producción de cáncer de testículo (principalmente si es criptorquidia prolongada), aunque también se ha visto cáncer de testículo en pacientes que no tienen criptorquidia (5-10%). traumatismo testicular no es causa de cáncer, pero puede ser motivo para realizar un eco e incidentalmente descubrir el tumor.

La atrofia testicular: vinculada con infecciones como orquiepididimitis bacteriana u orquiepididimitis urliana (complicación de la parotiditis) que conllevan a la atrofia testicular lo que puede ser causa de cáncer. En esos casos mejor eliminar el testículo.
En embarazos: donde la mujer en forma accidental recibe estrógenos y progesterona por no saber que estaba en estado de gravidez y continuar la toma de ACO, el feto tiene mayor riesgo a desarrollar cáncer de testículo. NINGÚN SEMINOMA PRODUCE ELEVACIÓN DE LOS MARCADORES TUMORALES, a diferencia de los no seminomas lo cuales elevan los marcadores tumorales ya que poseen elementos del sincitio y citotrofoblasto. Tumores Germinales Seminomatosos (+ frecuente): Se han descrito 3 tipos histológicos, sin embargo, el clásico corresponde al 85% de los casos y es el más común en la cuarta década de la vida del hombre. Posee mayor incidencia entre los 30-60 años. Macroscópicamente se caracteriza por un nódulo a nivel del testículo, de tamaño variable, indoloro, pétreo y a veces de consistencia gomosa, generalmente grisáceo y el resto de la gónada está normal. Otra forma de manifestarse, es que todo el testículo esté aumentado de tamaño, al apretar no duele a menos que tenga hemorragia en su interior. No tienen elementos del citotrofoblasto ni del sincitiotrofoblasto, por tanto, no elevan los marcadores tumorales. Solo el 15% tienen elementos del sincitiotrofoblasto y por tanto el 15% de los pacientes podrían tener elevación de la subunidad beta de la gonadotropina coriónica humana. Actualmente cuando un seminoma presenta elevación de ese marcador, se cataloga como tumor mixto. Los seminomas puros (clásico, espermatocítico, anaplásico) no elevan los marcadores tumorales.

El seminoma clásico y espermatocítico, son de buen pronóstico; mientras que el seminoma anaplásico es más agresivo.
Tumores Germinales No Seminomatosos; Carcinoma embrionario más frecuente: Hay 2 variedades: Tipo adulto: agresivo, tiene elementos del sincitio y citotrofoblasto, por tanto, si eleva los marcadores tumorales. Macroscópicamente es un nódulo pétreo, duro, al abrir presenta áreas de hemorragia y necrosis, doloroso.
Tipo infantil o tumor del Saco Vitelino: en el feto, lactante y niños de 4 a 5 años de edad o escolares, también posee elementos de sincitio y citotrofoblasto que elevan los marcadores tumorales. A los niños hay que palparles los testículos para detectarlo.
Teratomas. Se ven más en el ovario. Más frecuentes en adultos. La característica de un teratoma donde quiera que estén es que él contiene elementos de las tres hojas embrionarias. Pueden ser; Maduro: tumor quístico con contenido gelatinoso de color verdoso con elementos formes como pelo, cartílago o dientes. Inmaduro: agresivo. Coriocarcinoma. Tumor pequeño, de 5 mm de diámetro, pétreo (duro), no doloroso a nivel de testículo. Se caracteriza porque hace metástasis por vía hematógena muy rápido e incluso a sitios lejanos como: bazo, glándulas suprarrenales, pulmón, cerebro, huesos. Tiene elementos del cito y sincitiotrofoblastos por lo que también eleva todos los marcadores tumorales. La sobrevida es mala, y de pronóstico malo, representa el 1% de los casos.
DISEMINACIÓN; Generalmente los tumores de testículos hacen metástasis ganglionares retroperitoneales, y recuerden que los cánceres de pene hacen metástasis a ganglios inguinales. Recuerden que una de las causas de obstrucción urinaria baja extrínsecas eran adenopatías retroperitoneales producto de Ca de testículo que pueden llegar a medir 20 cm lo cual comprime el uréter.

Las metástasis ganglionares retroperitoneales se buscan desde T1 donde está el hilio renal hasta L4. O sea desde el hilio renal hasta la bifurcación de la iliaca externa. Entonces este es el primer sitio de diseminación o metástasis del cáncer de testículo y ese es el trayecto donde yo tengo que vaciar los ganglios en las linfadenectomías.
LADO DERECHO (ganglios interaortocavos, precavos, paracavos). LADO IZQUIERDO (ganglios paraaórticos, preaorticos). Si llegan a tórax, lo harán a mediastino.
TODOS LOS TUMORES SE DISEMINAN VÍA LINFÁTICA a excepción de la coriocarcinoma que en primera instancia lo hace por vía hematógena y de manera rápida.

Clínica: Usualmente cuando acude a la consulta médica tiene de 6 meses a 1 año de haber iniciado el Tumor. Sensación de pesadez testicular (no es dolor) Cuando hay dolor es porque dentro del testículo ocurrió hemorragia y necrosis. Aumento de volumen de toda el área testicular de consistencia gomosa. Masa palpable como un nódulo indoloro, a menos que tenga tejido hemorrágico y necrótico en su interior Efectos metaxenicos en enfermedades avanzadas por MT: disnea, caquexia, anorexia, malestar general, hemoptisis, ictericia, convulsiones.
¿QUE HACER DESPUES DEL EXAMEN?Se pide laboratorio: Hematología completa
prueba funcionalismo hepático FA, Transaminasas, Urea y creatinina (compresión por ganglios retroperitoneales del uréter cursando con obstrucción urinaria.
 link
link
Los marcadores tumorales (NO EN SEMINOMAS): Alfa-feto proteína: disminuye a partir del 1er año de vida. Vida media de 4-6 días. Subunidad Beta de HCG: vida media de 24 horas. Deshidrogenasa Láctica, la isoenzima I: son inespecíficas. Gamma Glutamiltranspeptidasa. Fosfatasa Alcalina Placentaria.
Nos ayudan para diagnóstico y pronóstico, ya que luego de orquidectomía deberían bajar a cero, la alfa-feto-proteina luego de 6 dias y la B-HCG luego de 24 horas. Si persisten elevadas es porque hay MT. También nos sirven para controlar el tratamiento posterior, ya que si estuvo bien posterior a la operación y a los 5 años se eleva, hubo una recidiva del tumor.el control debe realizarse de la siguiente manera: 1eros 2 años - cada 3 meses, 5 años después - cada 6 meses, Luego permanentemente 1 vez al año.

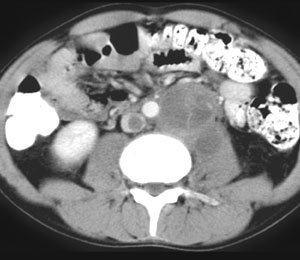
Imagenología. Eco Doppler Testicular - mejor opción en consideración de la situación del país. Se puede observar irrigación para determinar la característica más importante de los TUS malignos que son HIPOVASCULARIZADOS. En un eco se puede observar todo el parénquima testicular y dentro de ese parénquima vamos a encontrar una imagen eco mixta, de 1 o más lesiones, con áreas hiperecoica e hipoecoica sólidas. En la orquiepididimitis hay infección y por tanto hay hipervascularización.
 link
link
TAC de abdomen y pelvis - para buscar los ganglios retroperitoneales en caso de metástasis. RX tórax primer sitio de metástasis hematógena es los pulmones (se observa imagen en sacabocado).
Tratamiento: Antes de quitar el testículo debo hablar con el paciente (ya que son jóvenes de 28-38 años), preguntar si tiene hijos o no, y si no tiene aconsejarle y hablarle sobre los bancos de semen para que guarde su semen y más adelante si quiere pueda tener sus hijos, porque el tratamiento puede producir infertilidad por largo tiempo o definitivo.
 link
link
Nunca se hace biopsia preoperatoria debido a que se corre el riesgo de producir MT. ¡Con clínica y estudios hechos se sabe que es un tumor de testículo, no hay que hacer biopsia!
Orquiectomía Radical: se hace por vía inguinal; se clampea el cordón espermático, previo a la manipulación del testículo. Luego se extrae el testículo por vía inguinal. En el sitio donde se liga el cordón, se deja una grapa para marcar el sitio donde luego se va a administrar radioterapia. Se envía a anatomía patológica y recibiremos el diagnostico, el cual va a determinar el tratamiento.

Después de la cirugía se le debe aplicar tratamiento según la variedad histológica: Seminomatoso: ESTADIO I-II: localizados dentro de la gónada, no se han extendidos, no han alcanzado la albugínea testicular. Recomendable radioterapia de entrada (en escroto, inguinal y retroperitoneo), quimioterapia y control. Dependiendo del estadío y el paciente se debe: Paciente que no va a acudir a observación, se le realiza quimioterapia y radioterapia de una vez.
Paciente con los recursos y el compromiso para realizarse el control, no se le realiza la radioterapia ni la quimioterapia, con la finalidad de preservar la fertilidad del testículo contralateral. Si se le administra quimioterapia se debe esperar al menos 5 años para que el otro testículo vuelva a ser fértil.
 link
link
ESTADIO III-IV: Se envía a radioterapia en el sitio específico retroperitoneal si es derecho o izquierdo; desde T1 a L4; e irradio también la región inguinal y el escroto. Si tiene metástasis en mediastino se le da radiación. Quimioterapia también. La sobrevida del seminoma es muy buena; el 95% de los pacientes están vivos a los 5 años independientemente del estadío. No Seminomatosos: OBLIGATORIAMENTE posterior a recibir el diagnóstico de la biopsia se debe llevar al paciente nuevamente a mesa operatoria para realizar LINFADENECTOMÍA. Esto tiene como propósito diagnóstico para ver si hay ganglios afectados y terapéuticos. posterior a la linfadenectomía hay alto riesgo de presentar eyaculación retrograda. Esto no es más que la desviación del semen hacia la vejiga debido a la sección de los nervios que mantienen cerrado el esfínter interno uretral. Posterior a la linfadenectomía se le se aplica quimioterapia con cuatro drogas del esquema MVAC (metotrexato, vinblastina, adramicina, y cisplatino) Se controla posteriormente y se mantiene bajo observación. La sobrevida del no seminoma es muy buena; el 85% de los pacientes están vivos a los 5 años.

Teratomas: No responden a la quimioterapia Se realiza LINFADENECTOMÍA.
Control; Debe incluir todos los exámenes de laboratorio y de imagen y debe realizarse de la siguiente manera: Primeros 2 años -cada 3 meses, 5 años después -cada 6 meses, Luego permanentemente -1 vez al año. Paciente con criptorquidia: >20 años = Tratamiento Quirúrgico -Orquidectomía; Niños para el tratamiento quirúrgico se espera al año, no se opera de inmediato con la finalidad de esperar el descenso.

¡Esto es todo hasta ahora mis queridos amigos de steemit! ¡Gracias por leer mi contenido y apoyarme! ¡Dios me los bendiga y tengan mucho éxito en todo lo que se propongan en esta bella vida! ¡Se les quiere mucho! ¡Un abrazo gigantesco!
 link
link

















Congratulations @jbautista74! You have completed the following achievement on Steemit and have been rewarded with new badge(s) :
Click on the badge to view your Board of Honor.
If you no longer want to receive notifications, reply to this comment with the word
STOPTo support your work, I also upvoted your post!